Lo strabismo: cos’è e come può essere affrontato
Lo strabismo che altro non è che la deviazione degli occhi, si verifica nel 3-5% dei bambini e di solito porta ad una riduzione del visus nell’occhio deviato, o più deviato se interessa entrambi gli occhi, per un problema di ambliopia (occhio pigro comunemente conosciuto nella terminologia popolare). Questa situazione in realtà è un meccanismo difensivo per il cervello che riceverebbe immagini troppo diverse con diplopia (visione doppia) o confusione.

Naturalmente non avere gli occhi in condizioni di visus ottimale, con un occhio dominante sull’altro, comporta la perdita della più alta funzione oculare; la stereopsi o senso della profondità che comporta una visione più “piatta” del mondo essendo la cooperazione binoculare quella che ci dà il senso della distanza degli oggetti.
Una persona con un occhio ambliope avrà anche maggiori difficoltà a guidare; ad esempio un auto per la difficoltà di valutare alla perfezione ed inconsciamente la distanza di una curva da affrontare in macchina.
Lo strabismo tuttavia può interessare anche gli adulti ma sempre in reazione a problemi gravi come una neoplasia cerebrale, una sclerosi multipla, una ischemia cerebrale, una intossicazione da metalli pesanti o essere la scompensazione di uno strabismo dell’infanzia non ben curato.
In questi casi si ha sempre l’insorgenza di una visione doppia incompatibile con una vita normale tanto che le persone preferiscono bendare l’occhio e vivere in condizioni monoculari.
Chirurgia dello strabismo
La chirurgia dello strabismo si esegue in anestesia generale e comporta in definitiva l’accorciamento del tendine del muscolo più debole per rinforzarlo e l’allungamento di quello più forte per indebolirlo. Facciamo un esempio; se un occhio è troppo deviato verso l’interno (ESOTROPIA) si accorcia il muscolo retto laterale di svariati millimetri in considerazione dell’entità della deviazione, e si allunga il muscolo retto mediale che svolge l’azione di deviare l’occhio verso l’interno, Naturalmente questo descritto è il caso più semplice perché talvolta possono essere implicati più muscoli.
Solitamente gli interventi di correzione dello strabismo hanno risultati soddisfacenti se non addirittura ottimi in una alta percentuale di casi ma molto dipende dalla capacità del chirurgo. Quasi sempre la chirurgia riguarda entrambi gli occhi anche quando lo strabismo riguarda un solo occhio. Negli adulti si può verificare nel post operatorio una diplopia che spesso si supera da sola o con l’intervento di prismi e d esercizi ortottici.
Il post operatorio comporta un certo arrossamento oculare, una certa dolenzia e inizialmente un senso di visione sdoppiata che tuttavia si risolve in una due settimane. Spesso si usano lenti prismatiche per evitare una diplopia che dovesse permanere.
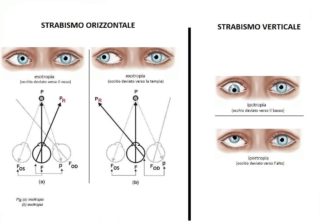
Oggi in taluni casi si può ricorrere alla tossina botulinica che sembra essere efficace e un’alternativa nei confronti della chirurgia tradizionale dello strabismo. In questi casi si inietta un alto dosaggio di tossina botulinica nei due muscoli retti mediali, riferendoci ad un’esotropia, modo da provocare una sua temporanea paralisi. La temporanea paralisi di entrambi i muscoli retti mediali permette ai muscoli retti laterali di riprendere la loro funzione riportando l’occhio verso l’esterno.
Anche negli strabismi acquisiti come nei soggetti iper o ipo tiroidei, può essere utilizzata questa tecnica.