Trattamento specifico del glaucoma primario ad angolo chiuso
Per glaucoma ad angolo chiuso si intende una condizione di contatto fra l’iride e il trabecolato (che è la struttura preposta al deflusso dell’umor acqueo) con impedimento dello stesso alle vie di deflusso dalla camera anteriore dell’occhio.
Questa situazione causa un rialzo della pressione intra-oculare che spesso può essere acuto raggiungendo valori tra 50 e 80 mmHg. Si rileva inoltre una dolenzia della regione oculo-orbitaria per interessamento del nervo trigemino che viene definito come uno dei dolori più intensi conosciuti.
La chiusura dell’angolo irido-corneale solitamente è intorno ai 180°, ma può estendersi a tutti i 360° dell’occhio. Una condizione molto frequente nell’esperienza clinica degli oculisti è il cosiddetto blocco pupillare; esso rappresenta il 70/80% dell chiusure angolari primarie.
Tuttavia il blocco pupillare dell’angolo chiuso trova due condizioni predisponenti: una camera anteriore molto ridotta e un cristallino di dimensioni aumentate; la causa può essere una cataratta che ingrandisce il volume del cristallino o, in soggetti fortemente ipermetropi , un cristallino di aspetto sferiforme (sferofachia).
Nella mia esperienza clinica ho riscontrato una situazione simile in paziente con microftalmo (occhio piccolo) con cristallino sferofachico; tanto che durante l’estrazione di cataratta ho dovuto utilizzare una IOL (lente intra oculare) di 60 diottrie. Si pensi che le comuni lenti IOL nei pazienti senza difetti oculari oscillano tra 19 e 23 diottrie.
Un improvviso spostamento del cristallino può verificarsi dopo tamponamento retinico con gas o silicone (es. nelle vitrectomie), oppure nelle lussazioni del cristallino post traumatiche o nella sindrome di Marfan.
Va considerato inoltre che alcuni farmaci come i broncodilatatori, gli antidepressivi, le benzodiazepine, i miorilassanti, i farmaci parasimpaticolitici usati nelle coliche addominali, possono avere effetti sulla chiusura dell’angolo iridocorneale in occhi predisposti.
Diagnosi
Il glaucoma ad angolo chiuso si valuta con la lampada a fessura angolata di 60°, osservando l’apertura angolare durante l’esame della camera anteriore ed avendo come indicazioni cliniche episodi transitori e ripetuti di dolore oculare, cefalea o annebbiamento visivo riferiti dal paziente.
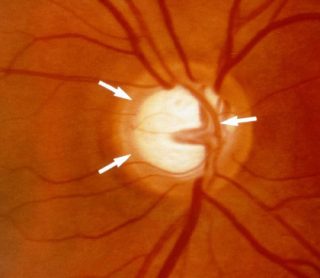
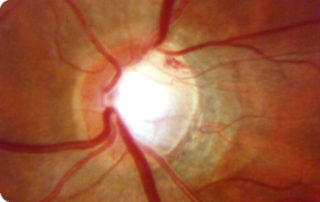
In ogni caso l’esame fondamentale alla diagnosi è la gonioscopia con lente di Goldmann o Zeiss; queste permettono di valutare l’angolo su 360° classificando secondo Shaffer l’angolo da 0 a IV. (0 rappresenta un angolo totalmente chiuso; IV un angolo totalmente aperto).
Un altro metodo oggi utilizzato è l’OCT del segmento anteriore o l’UBM.
Trattamento
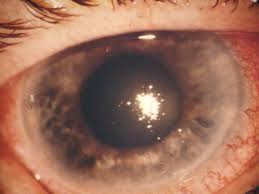
Nei soggetti con anamnesi per glaucoma e angolo irido corneale chiuso è consigliabile l’iridotomia laser. Questa è ancora più raccomandata in soggetti che presentino sinechie (aderenze) angolari o una particolare pigmentazione del trabecolato. Una terapia ipotonizzante con beta-bloccanti ed inibitori dell’anidrasi carbonica, sia per uso generale che topico è di solito il primo trattamento.
Se il cristallino è opaco per cataratta e la pressione oculare si presenta elevata è possibile ricorrere anche alla faco-emulsificazione con asportazione del cristallino opalescente e sua sostituzione con lente intra-oculare. In ogni caso, tra i farmaci più utilizzati si possono citare il timololo, la brimonidina, la brinzolamide oltre all’ acetozolamide per via sistemica o inibitori dell’anidrasi carbonica per collirio.
In casi acuti si può ridurre il volume di corpo vitreo con mannitolo al 20% per via endovenosa.
Anche farmaci di vecchia data come la pilocarpina al 2%, l’aceclidina possono contribuire ad aprire l’angolo.
Terapia chirurgica
Possiamo utilizzare come già detto, l‘iridectomia YAG Laser per via sclero-corneale che consente l’asportazione fin dalla base di tessuto irideo.
Altra tecnica è la trabeculectomia da utilizzare con cautela quando la pressione oculare, nonostante l’iridectomia e le terapie mediche, non riescono ad abbassare il tono oculare a buoni livelli. In questo tipo di tecnica si crea uno sportello sclerale che permette all’umor acqueo di defluire negli spazi sottocongiuntivali; in ogni caso, sempre per esperienza personale, è consigliabile a mio avviso ridurre il volume del umor vitreo utilizzando iperosmotici per via endovenosa ed utilizzare uno sportello sclerare anteriormente per evitare il corpo ciliare; questa tecnica riduce una eccessiva fuoriuscita dell’umor acqueo creando ipotensioni oculari dannosissime per il nervo ottico che può andare in atrofia.
In casi particolarmente ostinati con tono oculare preoperatorio, nonostante l’uso delle terapie sopra descritte, ancora elevato (30 mmHg o più) e se il paziente manifesta opacamenti anche non eccessivi del cristallino, l’estrazione dello stesso può essere una scelta risolutiva.
Esperienza clinica
Personalmente mi è capitato di osservare in decine di pazienti in terapia con idebenone ed acido lipoico per otticopatie congenite, e in seguito ammalatisi di glaucoma, come dopo l’assunzione di questi farmaci si manifestasse un miglioramento a volte incredibile del campo visivo con riduzione di scotomi assoluti e relativi. Scotomi assoluti divenuti relativi o scotomi relativi spariti e miglioramento del campo visivo.
Lo stesso ho notato in alcuni pazienti affetti da morbo di Parkinson in cura con levodopa e in seguito ammalatisi di neuropatia ottica ischemica con campi visivi notevolmente danneggiati con visus ridotti a 1/20 o meno, dopo assunzione di antiossidanti mitocondriali, miglioramenti nel giro di 6/12 mesi del campo visivo con riapparizione, al campo visivo computerizzato, di isole con buona densità in decibel.
Ricordo un caso di un collega toscano dove la sensibilità che nella zona centrale oscillava tra 2 e 9, fosse risalita fino 14/27 dB con miglioramento visivo fino a 1/10 e allargamento del campo visivo.