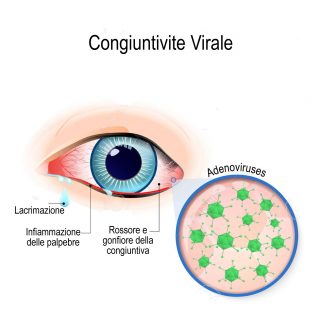
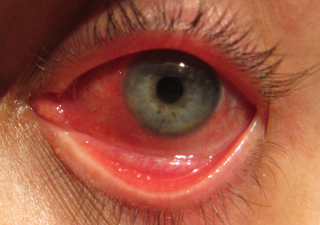
La congiuntivite virale è un’infezione congiuntivale acuta estremamente contagiosa causata generalmente da un adenovirus. I sintomi oculari comprendono irritazione, fotofobia e secrezione acquosa
La congiuntivite può associarsi al raffreddore comune e ad altre infezioni virali sistemiche (in particolare morbillo, ma anche varicella, rosolia e parotite). Una congiuntivite virale localizzata senza manifestazioni sistemiche è solitamente causata da adenovirus (fino al 90% delle congiuntiviti virali), e talvolta da enterovirus o herpes simplex virus (1,3-4,8% delle congiuntiviti virali).
La cherato-congiuntivite epidemica è solitamente causata da adenovirus e tende a causare grave congiuntivite.
Un caso particolarmente grave è la febbre faringo-congiuntivale; epidemie di congiuntivite emorragica acuta, una rara congiuntivite associata ad infezione da enterovirus, si sono verificate in Africa e Asia. Le infezioni da virus Ebola e da SARS-CoV-2 (che sono associate alle contagiose e potenzialmente fatali febbre emorragica da Ebola e COVID-19 , rispettivamente) possono manifestarsi con iperemia congiuntivale bilaterale, lacrimazione e sintomi sistemici.
In questi casi soprattutto si devono usare cautela e dispositivi di protezione individuale appropriati quando si esaminano pazienti con congiuntivite, sintomi sistemici e che hanno viaggiato in regioni ad alto rischio.
Sintomi della congiuntivite virale
Dopo un periodo di incubazione di circa 5-12 giorni, l’iperemia congiuntivale, la secrezione acquosa e l’irritazione oculare di solito iniziano in un occhio, e poi si diffondono rapidamente nell’altro occhio. Sulla congiuntiva palpebrale possono essere presenti follicoli. Un linfonodo preauricolare (dietro l’orecchio) spesso si ingrandisce e diviene dolente.

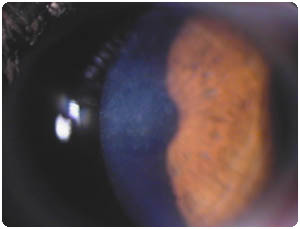
Nelle congiuntiviti adenovirali gravi, i pazienti possono lamentare fotofobia e sensazione di corpo estraneo dovute al coinvolgimento corneale. Pseudomembrane di fibrina e cellule infiammatorie sulla congiuntiva, infiammazione corneale focale o entrambe possono provocare annebbiamento della vista. Anche dopo che la congiuntivite si è risolta, possono rimanere visibili con la lampada a fessura residue opacità corneali subepiteliali (multiple, coniformi, del diametro di 0,5-1,0 mm) fino a 2 anni. Le opacità corneali occasionalmente possono provocare una riduzione della vista e aloni e bagliori significativi.
Valutazione clinica
Caratteristiche che possono contribuire a distinguere tra congiuntiviti virali e batteriche comprendono secrezione oculare purulenta, presenza di linfoadenopatia preauricolare e, nella cheratocongiuntivite epidemica, chemosi congiuntivale. È necessario colorare con fluoresceina le cornee di pazienti con fotofobia ed esaminarle con la lampada a fessura. La cheratocongiuntivite epidemica può causare colorazione corneale puntiforme. È molto rara un’infezione batterica secondaria nella congiuntivite virale. Tuttavia, se i segni suggeriscono una congiuntivite batterica (p. es., secrezione purulenta), colture o altri esami possono essere utili.
Misure di supporto
La congiuntivite virale è altamente contagiosa, e si devono osservare precauzioni per evitarne la trasmissione.
Per evitare di trasmettere infezioni, i medici devono
- Usare il disinfettante per le mani o lavarsi le mani correttamente
- Disinfettare l’attrezzatura dopo aver esaminato i pazienti
I pazienti devono fare quanto segue:
- Usare disinfettante per le mani e/o lavarsi accuratamente le mani dopo aver toccato gli occhi o le secrezioni nasali
- Non di toccare l’occhio non infetto dopo aver toccato l’occhio infetto
- Evitare di condividere asciugamani o cuscini
- Evitare di nuotare nelle piscine
Gli occhi devono essere continuamente puliti dalle secrezioni e scoperti. È necessario che i bambini piccoli con congiuntivite restino a casa e non vadano a scuola per evitare di diffondere l’infezione.
La congiuntivite virale è autolimitante e dura 1 settimana nei casi lievi, e fino a 3 settimane nei casi gravi. Richiede solo impacchi freddi per il sollievo dei sintomi. Tuttavia, i pazienti con grave fotofobia o con deficit visivo possono trarre beneficio da corticosteroidi topici. I corticosteroidi, se prescritti, devono solitamente essere prescritti da un oculista.
La cheratite da herpes simplex deve essere esclusa prima (mediante colorazione con fluoresceina ed esame con la lampada a fessura), perché può essere esacerbata dai corticosteroidi. I colliri topici a base di ciclosporina A sono complessivamente meno efficaci, ma sono utili se l’uso di gocce di corticosteroidi è limitato da effetti avversi.